Analyse rapide et simplifiée de l’électrocardiogramme
Jérôme MOLINARO, Infirmier, Hôpital Simone Veil, Eaubonne
Octobre 2022
Conflits d’intérêts : SPENGLER
L’analyse de l’électrocardiogramme (ECG) ne fait pas parti de notre décret de compétence, mais c’est à nous de le réaliser sur prescription médicale, datée et signée. Nous sommes donc les premiers à l’avoir entre les mains. Il est possible de l’étudier plutôt que de simplement le mettre dans le dossier médical ou bien encore de décrire quelques éléments anormaux préalablement repérés lorsque nous appelons le médecin pour voir un ECG. Il est également possible de facilement comprendre les abréviations utilisées dans la description de l’ECG.Connaitre les normes de la kaliémie ou autre examen biologique, peut permettre d’en informer le médecin plus rapidement et améliorer la prise en charge.Pour l’ECG, il en est de même. Connaitre les bases de l’ECG normal vous permettra d’informer le médecin plus rapidement en cas d’anomalie.Se plonger dans la compréhension et l’analyse de l’ECG c’est développer ses connaissances mais aussi améliorer sa prise en charge des patients.Attention quand même, n’oubliez pas que nous sommes des paramédicaux et en cas d’ECG vous paraissant pathologiques, il est nécessaire de penser à la clinique et aux paramètres vitaux. La tension, la saturation ou la présence de douleur, tout comme la clinique seront importants à transmettre au médecin qui vous les demandera systématiquement.
Voyons maintenant quels éléments regarder sur un ECG avec une petite méthodologie de lecture rapide en 6 points. Vous verrez que même une analyse superficielle peut déjà apporter plein d’éléments et permettre de repérer certains signes pathologiques. Le but ici n’est pas de poser un diagnostic car celui-ci est médical, mais de savoir rapidement si vous devez le montrer immédiatement au médecin. Vous pourrez affiner et développer votre analyse et vos connaissances sans aucun souci par la suite en fonction de votre rythme, vos besoins de service et surtout de vos envies.
Attention, si le patient possède un ECG déjà réalisé dans le service (ou personnel), il sera très intéressant de pouvoir comparer les deux. S’ils sont identiques, cela sera plutôt rassurant. Mais en cas d’ECG paraissant modifié, cela permettra de savoir si certains aspects « pathologiques » étaient déjà présents ou au contraire, nouveaux. Une modification de l’ECG qui n’était pas connue, sera toujours plus inquiétante. Malheureusement les patients n’ont que très peu d’ECG de référence avec eux et encore moins dans l’urgence alors que c’est là qu’ils apporteraient une vraie plus-value.
Pour la méthodologie qui va suivre, nous allons partir du principe que nous n’avons pas d’ECG de référence, et vous verrez que cela n’empêche pas l’analyse. Vous pourrez repérer des éléments anormaux, pathologiques qui vous pousseront à interpeler le médecin. Mais sachez que certaines anomalies présentes sur l’ECG sont considérées comme bénignes et ne nécessiteront pas forcément d’action immédiate. C’est là tout la complexité et la beauté de l’ECG dont nous allons commencer à découvrir une petite partie.
Avant de se lancer, vous trouverez sur le schéma ci-dessous, les différents éléments que nous analyserons dans les parties suivantes :

1. Fréquence et rythme cardiaque
Commençons par quelque chose de simple et qui peut apporter beaucoup d’informations. Quoi de plus facile que d’interpréter un chiffre pour savoir s’il se situe dans les normes. La fréquence cardiaque (FC), c’est comme savoir si le taux de potassium est correct. Pour la limite inférieure, nous pourrons dire qu’entre 50 et 60 battements par minutes, la fréquence peut être normale. Cela va dépendre du patient. Par exemple un jeune sportif aura une fréquence de repos plus facilement entre 50 et 60, voire inférieure. Nous prendrons aussi la clinique. Une fréquence à 45 bpm peut être normal chez le jeune sportif si elle est bien tolérée mais une FC à 50 bpm peut être pathologique chez quelqu’un qui ressent une fatigue et ayant habituellement une FC à 90-100 bpm.
Nous pouvons également regarder si le rythme est bien régulier. En effet, le nœud sinusal, pacemaker naturel du cœur, engendre la contraction cardiaque en délivrant des influx électriques de façon régulière. Un rythme irrégulier sera donc considéré pathologique dans la majorité des cas comme dans la Fibrillation Atriale (FA). Chez les enfants, les jeunes adultes et les sportifs, il y a un rythme irrégulier mais non pathologique en relation avec la respiration : l’arythmie respiratoire. Cela correspond à une accélération très légère de la fréquence lors de l’inspiration et une diminution très légère à l’expiration. Cela donne une impression de rythme irrégulier mais qui suit la respiration. Attention également aux ECG réalisés trop rapidement après mise au repos des patients. Nous pourrons trouver sur l’ECG une impression d’irrégularité mais qui correspondra tout simplement au ralentissement des battements cardiaques lié à la mise au repos.
2. Ondes P et QRS
L’onde P représente la contraction des deux oreillettes et le QRS la contraction des deux ventricules. Les deux sont indissociables pour un ECG normal. Le nœud sinusal engendre un influx électrique qui va avoir pour conséquence la contraction des oreillettes (onde P). Cet influx électrique, dans des conditions normales, va être transmis aux ventricules et permettre leur contraction (complexe QRS).On peut donc dire que le binôme « onde P et QRS » doit toujours être présent. L’un ne doit pas être sans l’autre. Si c’est le cas, cela veut dire qu’il y a quelque chose d’anormal plus ou moins grave.Une onde P sans complexe QRS derrière, veut dire que l’influx électrique provenant des oreillettes n’a pas été conduit jusqu’aux ventricules comme c’est le cas dans le Bloc Atrioventriculaire (BAV) du 2ème ou du 3ème degré.
A l’inverse, un complexe QRS non précédé d’une onde P signifie que l’influx électrique ayant entrainé la contraction des ventricules ne provient pas du nœud sinusal. Il trouve parfois son origine au niveau des ventricules comme dans les Extrasystoles Ventriculaires (ESV). Dans le Bloc Sino atrial complet par exemple, le nœud sinusal ne délivre plus d’influx électrique et il y a mise en place d’un rythme d’échappement. Ce rythme correspond à un foyer plus bas situé, prenant le rôle de pacemaker. Ce foyer se trouve généralement au niveau jonctionnel. Il n’y aura alors pas de contraction des oreillettes et donc uniquement des QRS non précédés d’une onde P.
Parfois, vous pourrez observer des aspects particuliers entre les QRS qui correspondent à une activité atriale mais ne provenant pas du nœud sinusal. Il peut s’agir d’une trémulation de la ligne de base témoignant d’une Fibrillation Atriale (FA) ou d’onde F (en toit d’usine ou en dents de scie) typique du flutter atrial.
3. L’intervalle PR ou PQ
Cet intervalle commence au début de l’onde P et va jusqu’au début du QRS. Il représente la qualité de la conduction de l’influx électrique entre les oreillettes et les ventricules, à travers le nœud atrioventriculaire. Il suffit de compter combien il y a de petits carreaux entre le début de l’onde P et le début du QRS. Pour être normal, il faut que l’intervalle se trouve entre 120 et 200 millisecondes (ms), soit entre 3 et 5 petits carreaux. Il doit également être fixe sur toute la longueur de l’ECG. Un intervalle qui change est pathologique. Un intervalle trop court peut être le signe d’une pré-excitation via une voie accessoire. A l’inverse, un intervalle trop long va orienter vers un BAV.
4. Le complexe QRS
Son analyse apporte beaucoup d’informations car le QRS représente la contraction des deux ventricules. De nombreux éléments peuvent être repérés dans l’observation du complexe QRS et cela pourrait faire l‘objet d’un article entier. Pour qu’il soit « normal », le QRS doit être fin.
Un QRS fin signifie que l’influx électrique provenant des oreillettes a utilisé les voies de conduction normales. Il s’agit de la branche droite et de la branche gauche du faisceau de His, qui permettront la contraction synchronisée des deux ventricules. Pour qu’il soit dit « fin », un QRS doit avoir une durée de moins de 120 ms (soit moins de 3 petits carreaux).
Un QRS large sera considéré comme pathologique et orientera soit vers un trouble de la conduction type bloc de branche (pouvant être bénin) soit vers un trouble du rythme plus grave comme de la tachycardie ventriculaire (TV).
5. Le segment ST
Avec l’onde T, que nous verrons ensuite, le segment ST correspond au relâchement des ventricules. Il débute à la fin du QRS et se termine au début de l’onde T. Ce segment ST doit être isoélectrique à la ligne de base, c’est-à-dire au même niveau.
S’il se trouve au-dessus (sus-décalage) ou en-dessous (sous-décalage), cela sera considéré comme pathologique s’il y a un décalage supérieur à 1mm. Son analyse est importante et ne doit pas être négligée car c’est d’elle que peut dépendre le diagnostic d’infarctus. Un segment ST au-dessus de la ligne de base dans un territoire spécifique est un signe à ne pas rater, surtout si le patient se plaint de douleur dans la poitrine. Et chez tout patient se plaignant de douleur dans la poitrine et/ou épigastrique, un ECG doit être réalisé rapidement et vu par un médecin immédiatement. L’objectif est de rechercher les signes ECG d’un infarctus (sus-décalage du segment ST) le plus précocement possible et ne pas faire perdre de temps au patient dans sa prise en charge. Du temps de perdu dans l’infarctus, c’est du cœur qui meurt. Bien que l’étude du segment ST soit importante, elle peut être très complexe. En effet, il existe de nombreuses variantes de la normale. Elles correspondent à des segments ST qui ne sont pas isoélectrique, mais de façon physiologique. Pour aider à trancher entre pathologique et variante de la normale, la clinique est très importante. Un sus-décalage du segment ST chez un patient se plaignant de douleur typique dans la poitrine orientera plutôt vers un problème pathologique. Les traitements que le patient prend sont importants à connaitre également car certains peuvent influencer l’aspect du segment ST, tout comme les antécédents ou l’ethnie (repolarisation précoce fréquente dans la population Africaine).
6. L’onde T
Tout comme le segment ST, elle représente la repolarisation des ventricules mais dans sa phase rapide. Elle commence à la fin du segment ST par une pente douce et se termine par une descente plus rapide, ce qui lui confère un aspect asymétrique. Physiologiquement chez l’adulte, les ondes T sont positives, c’est-à-dire au-dessus de la ligne isoélectrique dans toutes les dérivations, sauf V1 et aVR ou elles sont négatives. Si une onde T se trouve être inversée par rapport à l’aspect physiologique, cela sera considéré comme pathologique. Quelques soient les dérivations, les ondes T doivent garder leur asymétrie car si elles la perdent, cela devient également pathologique.
Pensez aussi que la repolarisation (relâchement) doit être proportionnelle à la dépolarisation (contraction). Donc une toute petite onde T n’est pas pathologique si elle suit un QRS peu ample, tout comme une grande onde T qui accompagne un grand QRS peut être normal. L’onde T ne doit quand même pas dépasser en amplitude les 2/3 du QRS. Si c’est le cas, on parlera d’ondes T amples.
Pour parler d’ondes T pathologiques, il faut que les modifications apparaissent dans au moins deux dérivations correspondant à un même territoire. Il en est de même pour le segment ST que nous avons vu dans la partie précédente.
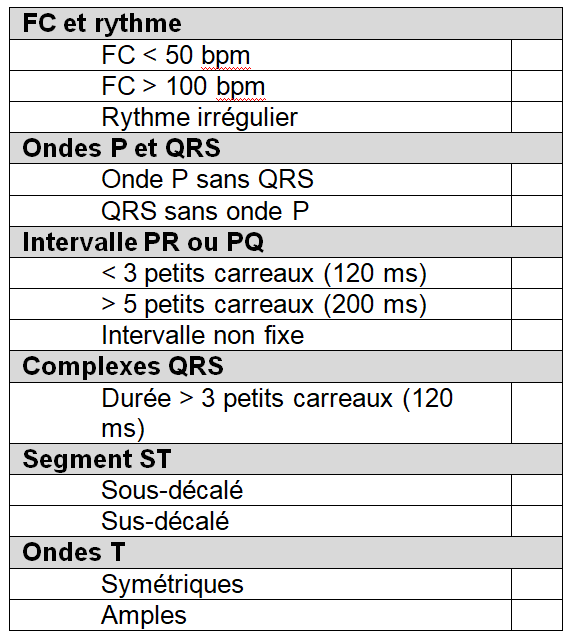
Vous trouverez dans le tableau ci-dessous une aide dans votre analyse qui résume ce que nous venons de voir. Si vous cochez un des éléments suivants, il faudra faire valider l’ECG rapidement par le médecin. Mais attention, cela ne veut pas dire que l’ECG est grave ou dangereux mais qu’il n’est pas normal.
A présent, nous en avons terminé avec l’ECG. Sur tout ce que nous venons de voir, il n’y a rien de compliqué. Certes ici l’analyse est rapide et simplifiée mais peut déjà permettre de repérer des aspects anormaux. Cela donnera la possibilité de faire visualiser l’ECG par le médecin plus rapidement afin qu’il affine l’analyse et pose un diagnostic.
Vous l’aurez compris, une réelle interprétation d’ECG est beaucoup plus complexe que ce que nous venons de voir. Mais rien ne vous empêche d’approfondir vos connaissances et donc d’améliorer votre analyse et de développer votre compréhension.
L’ECG est quelque chose de passionnant et n’est pas réservé aux médecins. Il peut s’ouvrir aux paramédicaux qui le désirent.
Ce que l’on ne connait pas fait peur, comme l’ECG. Alors pour ne plus avoir peur, allez-vous former !!
Vous devez être connecté pour poster un commentaire
